ダニ媒介性感染症②|ライム病
~遊走性紅斑の鑑別: STARI, TARIも深掘り~
<目次>
前回、日本におけるダニ媒介性感染症には、重症熱性血小板減少症候群(SFTS)、ライム病、日本紅斑熱、ツツガムシ病の大きく4つがあります。日本では主な節足動物媒介感染症でもあり、ダニ媒介性感染症でもあるという話で、SFTSついて書き始めたところで、ブログ製作時間の都合もあり、残りは次回以降とさせていただきました。
今回は、その続きとしてライム病とその鑑別としてSTARIやTARIについてチェックしていこうと思います。
1. ライム病
今回は、ライム病(lyme disease)についてチェックしていきたいと思います。何といっても、日本だと、北海道での感染が基本となるので、それだけ覚えているのに近いと言えば、それまでですが…。どのような感染症かチェックしていきたいと思います。
1-1. 概要
まずは、どんな臨床像を呈する疾患なのかをチェックしています。
ライム病はIxodes ricinus 群というダニによって媒介されるスピロヘータである Borrelia burgdorferi sensu latoによる感染症である。症状は通常,遊走性紅斑 erythema migrans (EM,第1期,局所感染症)という特徴的な拡大する皮膚病変からはじまる。数日から数週して、スピロヘータは全身のさまざまな部位に播種する(第2期,播種性感染症)。播種性感染症でみられることがある臨床症状として,第2期環状皮膚病変,髄膜炎,脳神経炎,根神経炎,末梢神経炎,心炎、房室結節ブロック、移動性筋骨格痛,などがある。数カ月から数年がたつと(通常,潜伏感染の期間の後に),間欠性または持続性の関節炎,慢性脳症,多発ニューロパチー,肢端皮膚炎が現れることがある(第3期,持続感染症)。多くの患者は早期症状を夏季に経験するが、第2期・第3期に進行するまで無症状のこともある。
(出典)ハリソン内科学 第5版
臨床経過は大きく第1期、第2期、第3期に分かれます。遊走性紅斑のような皮膚・局所症状から始まる第1期、全身症状がみられる第2期、そして持続感染による第3期といった感じです。身近なものに例えると、梅毒にも似ている部分があるように感じます。
遊走性紅斑は、比較的特徴的な所見(皮疹)だと感じます。他のダニ媒介感染症とは違う分かりやすい所見とも言えそうです。
ただし、後述しますが、ハリソンはやはり米国発の教科書なので日本とマダニの種類やボレリアの病原体が異なったりします。その点はご注意ください。
いずれにしても、今回の出典はハリソンでしたが、やはり教科書は頼りになる場面も多く感じます。先程のSFTSの際には新しい感染症(出版当時)なのか、ハリソン内科学に大した記載はありませんでした。ふと、ハリソン内科学の原著22版もこの7月に出ることですし、早く第6版が出版されることを期待した次第です。
それはさておき、ライム病について詳しくチェックしたい方は、教科書や総説等をチェックしてみてください。例えば、下記の総説のようなものが検索で見つかると思います。
(Ref. Ann Intern Med. 2025 May;178(5):ITC65-ITC80. doi: 10.7326/ANNALS-25-01111.
1-2. 日本の疫学情報等
ライム病に関しては北海道が基本と考えてはいるのですが、日本の疫学情報等もしっかりとチェックしておきたいと思います。
- 四類感染症に指定されている。
- 日本では、1986年に初のライム病患者が報告されて以来、主に本州中部以北(特に北海道)で患者が報告されている。感染症法施行後の報告数は、1999年から2018年までの20年間で231例である。北海道以外の地域での届出例の多くは、北海道や海外(主にアメリカ、欧州諸国)での感染例である。欧米の現状と比較して本邦でのライム病患者報告数は少ないが、野鼠やマダニの病原体保有率は欧米並みであることから、潜在的にライム病が蔓延している可能性が高いと推測されている。
- ライム病をおこす病原体ボレリアには数種類が確認されている。本邦ではBorrelia bavariensis、B. gariniiが主な病原体となっている。
- ライム病ボレリアは、野山に生息するマダニに咬着されることによって媒介、伝播される。本邦においては、シュルツェ・マダニ(I.persulcatus)の刺咬後にライム病を発症するケースがほとんどである。本マダニは北海道ならびに、本州や四国、九州の山間部に生息する。北海道や青森県の一部では市街地等を除く平野部でも生息する(図4)。北海道や本州中部、東北地方の一部で採取された本マダニからライム病ボレリアが分離・検出されている。一般家庭内のダニで感染することはない。
国内でも「北海道だけ」とは言い難い疫学情報等でした。気候を考えれば、東北地方や中部地方の標高の比較的高い地域にもシュルツェ・マダニが生息していると推定されるため、その辺りの地区であれば、北海道や海外への渡航歴がなくても感染している可能性もゼロとは言いにくいのかもしれません。
JIHSのホームページでは臨床症状等についても、分かりやすくまとまっています。また、日本地図とともにシュルツェ・マダニの生息推定地域等も説明されています。よろしければ、1度チェックしてみてください。
2. 遊走性紅斑の深掘り
せっかくライム病で「遊走性紅斑」という皮疹のキーワードが出てきました。遊走性紅斑(erythema migrans; EM)について少し深掘りしておきたいと思います。
2-1. 概要
そもそも遊走性紅斑についてぼんやりとしか知識を持ち合わせていないのでチェックしてみることにしました。
遊走性紅斑はライム病の特徴的な初期病変でおり,通常は感染から数日~14日後に出現する.臨床的には紅色丘疹ないし小さな紅斑から始まり,次第に周囲に拡大して,少なくとも直径5 cm(平均10~16 cm)に達する環状の紅斑を呈する例が多い.ライム病の流行地においては,遊走性紅斑の出現はライム病を強く示唆し、初期(第1期)の診断においては遊走性紅斑等の臨床像によるところが大きい。
(出典)Eur J Dermatol. 2004 Sep-Oct;14(5):296-309.
ライム病は病期が3つに分けられますが、初期にあたる第1期に遊走性紅斑がみられます。それが診断の手がかりとなるということのようです。
診断の手がかりということですが、感度や特異度もしくは遊走性紅斑の出現頻度といった診断特性やそのヒントになるものも気になるところです。見つけたものを挙げておきます。
- 遊走性紅斑は、典型的には赤い斑状または丘疹状病変として始まり、数日から数週間かけて拡大し、しばしば中心部が部分的に消退を伴う、大きな円形の病変を形成する皮膚病変と定義された。
- CDCによると、米国におけるライム病の遊走性紅斑は症例の70%で認められるとする報告があるが、実際の医療現場では90%程度で認められるかもしれない。
- スウェーデン南部では遊走性紅斑は77%で認められるとする報告がある。
- 近年ではスロヴェニアで95%を超える症例で遊走性紅斑を認めるとする報告もあり、近年の増加はライム病の診断基準における皮膚外症状の厳格化や早期発見によるものかもしれない。
(出典)Infect Dis Clin North Am. 2022 Sep;36(3):523-539.
日本でのライム病のことが詳しく書かれているような総説ではないですが、ライム病の認知向上によるかはわかりませんが、比較的高い確率でみられる所見とも言えそうです。
2-2. ボレリアの種類ごとの比較
先ほどの通り、遊走性紅斑の感度はぼちぼち高そうですね。ただし、米国や欧州ではベクターとなるマダニや病原体ボレリアの種類にも違いがあります。さらに、日本やヨーロッパとの違い等もあるため、差異はあるかもしれない点は留意だと思います。
日本ではBorrelia bavariensis、B. gariniiが主な病原体ですが、米国ではB. burgdorferi sensu strictoが主な病原体になります。
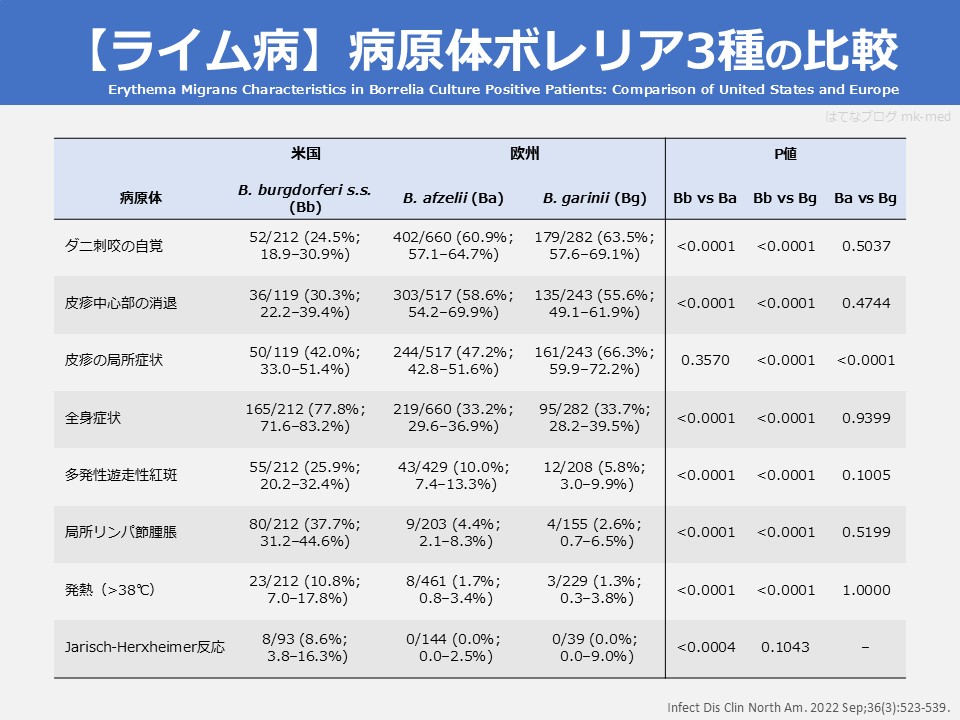
先ほどの文献で米国とヨーロッパにおけるライム病(ボレリア3種類)での比較がありました。せっかくなので、比較しておきたいと思います。
ライム病と遊走性紅斑 ボレリアごとの比較
ライム病と遊走性紅斑 米国・欧州のボレリアの種類ごとの比較
- 米国におけるB. burgdorferi s.s. とヨーロッパにおけるB. afzelii, B. gariniiの比較
- B. burgdorferi s.s.とB. gariniiの間では、B. burgdorferi s.s.の方が有意にダニ咬傷の認識が少なく(24.5% vs. 63.5%)、皮疹中心部の消退が少なく(30.3% vs. 55.6%)、遊走性紅斑による局所症状が少ない(42.0% vs. 59.9%)一方で、有意に全身症状が多く(77.8% vs. 33.7%)、多発性遊走性紅斑が多く(25.9% vs. 5.8%)、所属リンパ節腫脹が多く(37.7% vs. 2.6%)、発熱(>38℃)が多かった(10.8% vs. 1.3%)。また、有意差はなかったものの、Jarisch Herxheimer reactionもB. burgdorferi s.s.で多い傾向があった(8.6% vs. 0%)。
- B. burgdorferi s.s.とB. afzeliiの間でも有意差のある項目が多かった。
- B. afzeliiとB. gariniiの間では、有意差のある項目は遊走性紅斑における局所症状(47.2% vs. 66.3%)のみであった。
(出典)Infect Dis Clin North Am. 2022 Sep;36(3):523-539.
米国におけるB. burgdorferi s.s. とヨーロッパにおけるB. afzelii, B. gariniiでは、B. burgdorferi s.s. が、B. afzeliiやB. gariniiと異なる臨床症状・所見を呈する傾向にあり、B. afzeliiとB. gariniiは似ている傾向にあると言えそうです。
B. burgdorferi s.s.はどちらかというとダニ咬傷場所の局所症状よりは全身症状や複数の遊走性紅斑がみられそうです。一方、B. afzeliiやB. gariniではダニ咬傷部位の近くの局所症状が多そうです。
ただし、ボレリア3種類の所見を比較して鑑別するのは組合せ技でも難しそうです。もちろん、米国とヨーロッパという場所の違いが何より事前確率を変えるため、「米国におけるB. burgdorferi s.s.」と「ヨーロッパにおけるB. afzelii、またはB. garinii」の鑑別であれば、患者さんの渡航歴の方が参考になりそうです。
もちろん、ヨーロッパではB. afzeliiやB. gariniiがライム病の主な病原体ですが、B. burgdorferi s.s., B. bavariensis, B. spielmanii, B. lusitaniaeといった病原体もライム病の原因となることもご留意ください。
この遊走性紅斑をはじめとしたライム病について調べていたところ、ライム病(遊走性紅斑)の鑑別になりうるものを見つけました。その鑑別について次章でチェックしてみたいと思います。
3. ライム病の鑑別: STARI & TARI
先ほど、ライム病で「遊走性紅斑」という皮疹のキーワードが出てきたので、遊走性紅斑の鑑別を調べていると、STARIやTARIといった病態・概念を見つけました。初期の遊走性紅斑が診断に役立つという視点から、ライム病の鑑別としてこれらを深掘りしてみたいと思います。
3-1. 概要
ライム病はご存じの方も多いと思いますが、STARIやTARIについて私は曖昧な点も多く、調べてみることにしました。
STARI; Southern tick-associated rash illness
- 米国南東部ではA. americanumの刺咬によって,ライム病に類似した遊走性紅斑が出現することが問題となっており、STARIあるいはMasters diseaseと呼ばれている.また近年ではライム病の発生地域である米国北東部からもSTARIの症例が報告された.
TARI; tick-associated rash illness
- 本邦では、タカサゴキララマダニ刺症の咬着の2~3日後に掻痒を伴う紅斑を認める報告がある。マダニの唾液腺物質に対するアレルギー反応が関与している可能性が示唆される.本邦におけるマダニ刺症に伴う遊走性紅斑については,STARIという病名は適切とは言えない.ライム病を除外できた症例あるいはライム病と確定できない症例に対する病名として米国での病名に近いtick-associated rash illness (TARI)という病名を提唱しておきたい.
(出典)Med. Entomol. Zool. Vol. 64 No. 1 p. 47‒49 2013. doi: 10.7601/mez.64.47.
STARIは概念としては確立していて、ライム病のみられない(媒介するダニのいない)米国南部でのダニによる皮疹といったところでしょう。はっきりとした病因は不明とのことです。
一方で、TARIはSTARIほど確固たる概念ではなく、この出典の著者の夏秋先生らが日本で提案されている概念といったところに感じます。夏秋先生の本ではTARIについての記載もありましたが、本によってはTARIの記載はありません。
いずれにしても、ライム病(ダニ咬傷後の感染症)ではなく、「ダニ刺され」というだけでも遊走性紅斑に似た皮疹が生じうるということですね。
さらにボレリアの病原体の種類がヨーロッパと日本で被る部分もあるにもかかわらず、ヨーロッパでのSTARIのような報告はないそうです。
STARIはヨーロッパではみられない。おそらく、マダニの一種であるAmblyomma. americanumがヨーロッパに生息していないためである。しかし日本では、2014年にA. testudinariumマダニの咬傷部位に発生したEMに類似した皮膚病変が報告された。この病変はボレリア菌によるものではなく、TARIと命名された。
(出典)Infect Dis Clin North Am. 2022 Sep;36(3):523-539.
とりあえず、米国と日本では遊走性紅斑の鑑別(ライム病の鑑別)となりうるものがあるということでしょう。
ボレリアの病原体の種類が合致する部分もあるにもかかわらず、ヨーロッパではTARIやSTARIのような報告がないことは意外でした。勝手な推測ですが、媒介するベクターのダニが、米国のライム病の場合はIxodes scapularisやI. pacificusであるのに対して、ヨーロッパではI. ricinusやI. persulcatusである点もヨーロッパではTARIやSTARIのような皮疹が見られない原因かもしれないということで個人的には納得させておきたいと思います。
STARIがNew England Journal of Medicine(NEJM)のClinical Pictureとなったこともあります。気にある人は下記もチェックしてみてください。
3-2. 遊走性紅斑とSTARIの比較
TARIと比べてSTARIの方が調べていると情報が多く、遊走性紅斑とSTARIを比較したものもありました。そちらをチェックしてみたいと思います。
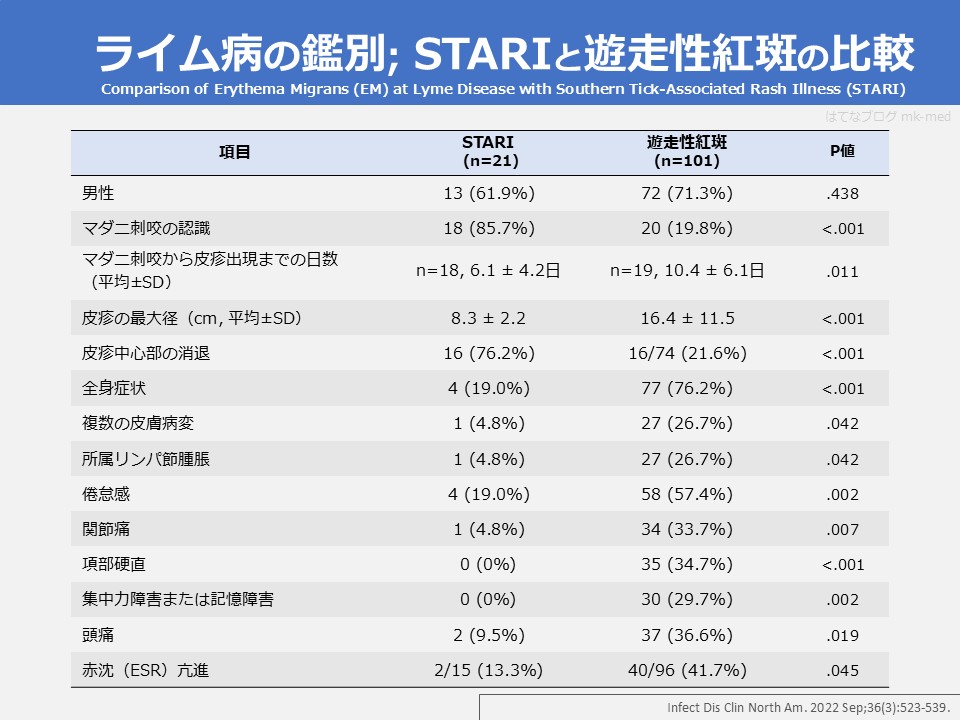
遊走性紅斑とSTARIの比較
ライム病による遊走性紅斑とSTARIの比較
- 同時期にニューヨーク州で遊走性紅斑(ライム病)の症例とミズーリ州のSTARIの症例の比較
- STARIでは、遊走性紅斑と比べて有意に、ダニ咬傷を認識していることが多く(85.7% vs. 19.8%)、皮疹の直径が小さく(8.3±2.2 cm vs. 16.4±11.5 cm)、皮疹中心部の消退が多く(76.2% vs. 21.6%)、全身症状が少なく(19.0% vs. 76.2%)、関節痛が少なく(4.8% vs. 33.7%)、項部硬直が少なく(0% vs. 34.7%)、集中力障害や記憶障害が少なかった(0% vs. 29.7%)。
(出典)Infect Dis Clin North Am. 2022 Sep;36(3):523-539.
これをみると、STARIの方がダニ咬傷(ダニ刺咬)の認識は高い一方で、皮疹の直径は小さかったり、全身症状や項部硬直や記憶障害のような神経症状も少なかったり、マイルドな印象で、ダニ咬傷そのものが強いということでしょうか。
神経症状があればライム病と思う反面、神経症状がなかったとしてもSTARIの可能性は少し上がるかもしれないが、ライム病の可能性も十分にあるというような印象です。
また、米国での遊走性紅斑とSTARIの比較ということで、前章で深掘りしたように、米国のB. burgdorferi s.s. とヨーロッパのB. afzelii、B. gariniiにおける遊走性紅斑等の違いも踏まえる必要があります。さらに日本ではBorrelia. bavariensis、B. gariniiが主な病原体であり、ベクターも異なる部分もあるため、なおさら分からない部分もあるでしょう。両者の鑑別に多少は役立つとは思うものの、治療や4類感染症として届け出の必要なライム病を除外できるような状況ではないと思います。
4. 結局、治療は!?
結局、遊走性紅斑(ライム病)やSTARI、TARIっぽい皮疹みかけたらどうするかという事になると思います。
ライム病の遊走性紅斑は、第2期以降につながる可能性がある。数百例のSTARI患者を診察してきたが、こちらも後ほどの症状・所見が生じうると考えており、「風邪様症状」とは考えていない。さらなる知見が得られるまでは、抗生剤投与を控えるべきだとほのめかすことは時期尚早である。
(出典)Clin Infect Dis. 2006 Feb 15;42(4):580-1; author reply 581-2.
私はさすがに、この出典のようにSTARIやTARIでライム病の第2期以降のような症状・後遺症が生じるまでは思っていません。
しかし、遊走性紅斑っぽいものを見かけたら、ライム病もしくはSTARIかTARIを考えると思います。先程の皮疹の比較も踏まえると、皮疹や所見からはライム病を否定しきるのは個人的には難しいと考えています。
ライム病の場合は第2期以降につながる可能性もあるため、少なくとも血清学的に白黒つくまでは、ライム病と考えて抗菌薬を投与したほうが良いと個人的には思う次第です。
いろいろと探してみると、STARIの症例報告でドキシサイクリンを投与されているものもありますし、次のような文献もあります。
- ライム病に類似した疾患(STARI)には、ライム病に類似した治療が適切であり、標準的なライム病治療の推奨が適用されると考えられる。
- ドキシサイクリン3mg/kgを分割投与で10~30日間経口投与、またはアモキシシリン500mgを1日3回、あるいはセフロキシム500mgを1日2回経口投与を処方する。セファレキシンがライム病に対して有効でないというエビデンスがあるため、ライム病同様にライム病様疾患の治療における使用を推奨しない。
(出典)Infect Dis Clin North Am. 2008 Jun;22(2):361-76, viii.
このような考えもあるようです。日本で言えば、TARIの原因となるタカサゴキララマダニの生息範囲(関東以南)と、ライム病の原因となるシュルツェ・マダニの生息範囲(北海道に加え、本州、四国、九州の標高の高いところ等)への渡航歴を思い浮かべつつ、ライム病の可能性のある場所に行っているのであれば、なおさら血清学的検査の結果が出るまでライム病を否定できないと考えています。もちろん、タカサゴキララマダニであれば、TARIだけではなくSFTSの可能性等も考慮しないといけなくなってきます。
結構、患者さんが「どこに行って何をしたのか」は大切になってくると思います。もちろん、ダニの写真があれば絞り込めますが、写真もない、ダニもすでにくっついていない、というようなことは大いにありえるでしょう。例えば、信州で登山であれば、どちらか分からないこともあるでしょう。
さらに、治療について「感染症プラマニュ」で「ライム病」と検索してみました。
- テトラサイクリン系抗菌薬は、βラクタム薬の無効なリケッチア、マイコプラズマ、クラミジアに効果があり、スピロヘータ(梅毒、レプトスピラ、ライム病)、一部の非結核性抗酸菌、ノカルジア、ブルセラ、アクチノマイセス、マラリアに効果がある。
- ミノサイクリンの副作用発生頻度は、ドキシサイクリンの5倍とされており、通常はドキシサイクリンを選択することが望ましい。
(出典)感染症プラチナマニュアル Ver.9 2025-2026.
どちらにしても、私は、ライム病もしくはSTARI、TARIでも、ライム病を否定ができないと思ったら、とりあえずテトラサイクリン系抗菌薬(何もなければ、ドキシサイクリン)を投与すると思います。
もちろん、ダニ咬傷(ダニ刺咬)だけで遊走性紅斑のような皮疹や他の症状等もなければ、それだけでは感染を示唆するわけでもないので、その際の抗菌薬投与はまた別の問題でしょう。
結局のところ、遊走性紅斑様の皮疹だけでは鑑別しきれず(ライム病を否定しきれず)、渡航歴・活動歴も合わせて判断をし、ライム病を否定できなければ、とりあえず抗菌薬でしょうか。
今回のブログ記事は白黒つかない感じでしたが、トリビアとして趣味として楽しんでもらえる人がいらっしゃれば幸いです。
次回こそ、日本紅斑熱とツツガムシ病について触れていきたいと思います。本日もお読みくださいましてありがとうございました。
【関連記事】
ライム病といえば、慢性髄膜炎の原因にもなります。興味がある方は、よろしければ下記の記事もご覧ください。